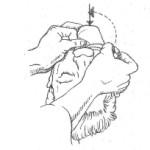
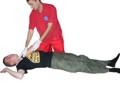
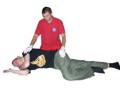
Udrożnienie dróg oddechowych - rurka ustno-gardłowa
| Wiek (lata) | Masa ciała (kg) | Określenie | Numer | Długość (mm) |
| wcześniak | 1-2,5 | noworodkowa | 0 | 35 |
| noworodek | 3-5 | noworodkowa/mała | 0 | 35 |
| 0,5 | 6-9 | mała | 1 | 40 |
| 1-2 | 10-13 | mała | 2 | 60 |
| 4-6 | 15-20 | średnia | 3 | 80 |
| 8-10 | 25-32 | średnia/duża | 4/5 | 90 |
| 12 | 35-45 | duża | 5 | 100 |
| dorosły | 50-90 | duża | 6 | 100 |
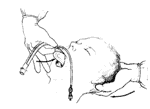
Udrożnienie dróg oddechowych - maska krtaniowa
Składa się z szerokiej rurki wyposażonej w owalny wypełniony powietrzem mankiet, którego zadaniem jest zapewnienie szczelności u wejścia do krtani. Udowodniono iż jest prosty w wykonaniu ale nie zapewnia ochrony dróg oddechowych przez zachłyśnięciem. Wskazania: Wykonanie zabiegu: |
|
| - trzymając jak pióro wyprowadzamy maskę do ust by jej otwór dystalny był zwrócony ku stopom pacjenta, wprowadzamy pod górne siekacze zachowując kontakt z podniebieniem aż do chwili gdy maska dochnie tylnej ściany gardła - następnie naciska ją się w tył i ku dołowi wzdłuż krzywizny tylnej ściany gardła aż do oporu. - wypełnia się mankiet ustaloną przez producenta ilością co powinno spowodować uniesienie rurki. - potwierdzenie drożności odbywa się za pomocą osłuchania. | |
| Rozmiar | Masa ciała (kg) | Objętość mankietu (ml) |
| 1 | <6,5 | 2-5 |
| 2 | 6,5-20 | 7-10 |
| 2,5 | 20-30 | 14 |
| 3 | 30-70 | 15-20 |
| 4 | 70-90 | 25-30 |
| 5 | >90 | 30-40 |
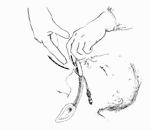
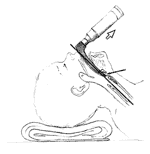
Udrożnienie dróg oddechowych - intubacja dotachawicza
Wskazania: Wykonanie zabiegu: |
|
- rurkę dotchawiczą wprowadza się pomiędzy struny głosowe aż do osiągnięcia znacznika 19-21 cm na wysokości prawego brzegu ust. Najczęstsze błędy i niebezpieczeństwa:
| |
| Wiek dziecka | Średnica (mm)* | Mankiet uszczelniający | Odległość od warg (cm) |
| noworodek | 3,0 | nie | 9 |
| 1-6 mż. | 3,5 | nie | 10 |
| 6-18 mż. | 4,0 | nie | 11 |
| 1,5-2 lat | 5,0 | nie | 12 |
| 3-4 lat | 5,0 | nie | 14 |
| 5-6 lat | 5,5 | nie | 16 |
| 7-8 lat | 6,0 | nie | 18 |
| 9 lat | 6,0 | tak | 18 |
| 10-11 lat | 6,5 | tak | 20 |
| >11 lat | 7,0 | tak | 22 |
Defibrylacja
Defibrylacja elektryczna polega na jednoczasowej depolaryzacji mięśnia serca za pomocą energii elektrycznej uzyskanej z rozładowania kondensatora, przy czym impuls elektryczny jest wyzwalany odpowiednim przyciskiem w aparacie do defibrylacji, niezależnie od zapisu elektrokardiograficznego. Zabieg ten jest wykonywany w nagłych przypadkach (migotanie komór). Wskazania: Wykonanie zabiegu: | 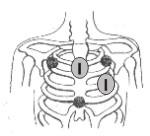 |
- z chwilą wystąpienia nzk. prowadzić zewnętrzny masaż serca, | |
Kardiowersja elektryczna
Kardiowersja elektryczna różni się od defibrylacji zsynchronizowaniem wyładowania kondensatora z czynnością elektryczną serca. Zabieg ten wykonuje się w uśpieniu, które powoduje się podaniem krótkotrwale działających leków znieczulających (Epontol, Sombrevin, Brietai).
Wskazania:
- zaburzenia rytmu
- migotanie przedsionków
- częstoskurcz komorowy
Wykonanie zabiegu:
- ułożenie chorego płasko, bez poduszki, na łóżku zabiegowym.
- sprawdzenie, czy chory ma sztuczną ruchomą protezę zębową, jeżeli tak - - to należy ją wyjąć.
- podłączenie chorego do aparatu do kardiowersji elektrycznej.
- podłączenie wlewu kroplowego
- sprawdzenie i przygotowanie zestawu do intubacji.
- włączenie aparatu do sieci elektrycznej oraz wciśnięcie przycisku „SYNC".
- sprawdzenie zapisu na monitorze
- wybranie odprowadzenia EKG, w którym załamek R zespołu QRS przekracza poziom wyzwalający (każdemu załamkowi R odpowiada sygnał dźwiękowy aparatu).
- pokrycie elektrod pastą przewodzącą.
- przygotowanie zleconego przez lekarza środka znieczulającego.
- podanie środka znieczulającego.
- ustawienie wielkości energii impulsu (100, 200, 300 J) za pomocą odpowiedniego pokrętła.
- przyłożenie elektrod w odpowiednie miejsce klatki piersiowej pacjenta.
- przyciśnięcie odpowiednich dla każdego aparatu przycisków, umożliwiających rozładowanie się kondensatora.
Po wykonaniu kardiowersji i uzyskaniu powrotu rytmu zatokowego należy nadal pilnie obserwować chorego, zwracając szczególną uwagę na jego oddech oraz zachowanie się ciśnienia i tętna ze względu na możliwość wystąpienia takich powikłań, jak: bezdech, hipowentylacja, zaburzenia rytmu serca, hipotonia. Kardiowersja elektryczna jest zabiegiem w miarę bezpiecznym i powikłania obserwuje się rzadko.
Elektrostymulacja przezskórma
Wskazania:
- rzadkoskurcz krytyczny z objawami małego rzutu minutowego, z częstością akcji serca zazwyczaj poniżej 50/min nieustępujący po lekach (atropina, izoprenalina), a także powikłany przedwczesnymi pobudzeniami komorowymi, wieloogniskowymi lub blisko sprzężonymi z zespołami QRS (zjawisko "R na T"). Rzadkoskurcz krytyczny może być następstwem dysfunkcji węzła zatokowego, jak i zaburzeń przewodzenia.
- blok p-k typu Mobitza z szerokimi zespołami QRS, także bez napadów asystolii.
- blok p-k III° z wąskimi zespołami QRS przebiegający z napadami asystolii lub blok p-k III° szerokimi zespołami QRS, także bez tych napadów.
- blok trójwiązkowy (blok prawej odnogi pęczka Hisa, przedniej wiązki lewej odnogi oraz utrudnienie przewodzenia p-k I° i II°; blok lewej odnogi oraz blok p-k I° i II°; blok odnogi prawej, blok tylnej wiązki lewej odnogi oraz blok p-k I° i II°)
- bbjawowy blok p-k całkowity z napadami okresowej asystolii lub objawowa choroba węzła zatokowego (rzadkoskurcz zatokowy, zahamowanie zatokowe, wolne migotanie przedsionków) do czasu wszczepienia rozrusznika serca (transport chorego do ośrodka implantacji stymulatorów).
- objawowy blok p-k całkowity z wolną czynnością komór lub napadami asystolii w przebiegu zapalenia mięśnia serca o różnej etiologii (reumatyczne, wirusowe, bakteryjne, inne).
- objawowy blok p-k całkowity lub zaburzenia bodźcotwórczości (rzadkoskurcz zatokowy, zahamowania zatokowe) w przebiegu zatrucia substancjami chemicznymi lub lekami (naparstnica, leki antyarytmiczne).
- zabezpieczenie w czasie zabiegów kardiochirurgicznych, chirurgicznych, porodu u chorych z ryzykiem wystąpienia asystolii w przebiegu zaawansowanych zaburzeń przewodzenia lub bodźcotwórczości: objawowa choroba węzła zatokowego, bloki p-k, złożone bloki odnóg z zaburzeniami przewodzenia p-k lub bez nich.
- zabezpieczenie czasową stymulacją zabiegów kardiochirurgicznych stało się postępowaniem rutynowym także u chorych bez zaburzeń przewodzenia, ze względu na często występującą pooperacyjną bradykardię, obciążającą hemodynamikę
- komorowe i nadkomorowe zaburzenia rytmu.
Wykonanie zabiegu:
- umieścić przednią elektrodę na przedniej stronie klatki piersiowej postronie lewej w miejscu uderzenia koniuszkowego (zwykle jest to liniaśrodkowoobojczykowa poniżej brodawki sutkowej). Elektrody oznacza się jako przednią i tylną. Elektroda przednia jest okrągła, elektroda tylna prostokątna.
- elektrodę tylną umieszcza się dokładnie naprzeciwko przedniej na plecach pacjenta w okolicy łopatki
- elektrody łączy się ze stymulatorem. Pacjent podłączony jest do monitora EKG połączonego z zestawem stymulującym. Do monitorowania rytmu pacjenta niezbędny jest monitor mogący pracować w czasie stymulacji - jeżeli u pacjenta występuje bradykardia, włączyć stymulator w trybie„na żądanie" z częstością 80-90/min.
- powoli zwiększać prąd wyjściowy (mierzony w mA) aż do pojawienia się odpowiedzi komór. Skontrolować wartość ciśnienia tętniczego krw i oraz stan kliniczny. Pacjenci z beczkowatą klatką piersiową, z odmą opłucnową, tamponadą serca lub wysiękiem w jamie opłucnowej będą wymagali znacznie większego prądu wyjściowego do uzyskania przejęcia rytmu
- do zapewnienia pacjentowi komfortu może być niezbędna sedacja lub analgezja. Należy uważać, aby nie doprowadzić do załamania ciśnienia tętniczego i wydolności oddechowej pacjenta.
- jeżeli doszło do zatrzymania krążenia, można zastosować tryb stymulacji stały lub asynchroniczny. Stymulacji przezskórnej powinno się używać tylko we wczesnej fazie zatrzymania krążenia. Zwykle jednak jest ona nieskuteczna.
Nakłucie jamy opłucnej
Wskazania:
- diagnostyczna
- terapeutyczna punkcja wysięku
- wstrzyknięcie cytostatyków
- ropniak opłucnej
- odma opłucnowa.
Wybór miejsc punkcji
ewakuacja powietrza - druga przestrzeń międzyżebrowa w linii środkowoobojczykowej (przednia część klatki piersiowej), pacjent w pozycji leżącej na plecach.
ewakuacja płynu - siódma przestrzeń międzyżebrowa na wysokości łopatki, pacjent w pozycji siedzącej.
Wykonanie zabiegu.
- przygotować skórę, tkanki znieczulić miejscowo (Ligocaina 1%) aż do okostnej dolnego żebra,
- punktować skórę bezpośrednio nad żebrem, przejść igłą ponad górnym brzegiem żebra i bezpośrednio nad nim wprowadzić do jamy opłucnowej, jednocześnie stale aspirując tłokiem strzykawki, zatrzymać igłę, gdy tylko w strzykawce pojawi się powietrze lub płyn,
- jeżeli pożądany jest drenaż ciągły, do jamy opłucnowej na głębokość 6-8 cm można wprowadzić cewnik, następnie należy wycofać igłę, a cewnik zabezpieczyć
- po zabiegu wykonać RTG klatki piersiowej.
Ułożenie w pozycji bocznej bezpiecznej
W pozycji bezpiecznej, zwanej także pozycją ustaloną, układa się chorych nieprzytomnych, którzy jednak prawidłowo oddychają i mają wyczuwalne tętno. Takie ułożenie ciała zapobiega blokowaniu gardła przez język i umożliwia swobodne wypływanie płynów z ust, ponieważ głowa jest nieco niżej niż reszta ciała. Zmniejsza to ryzyko groźnego zadławienia. Głowa, szyja i plecy chorego znajdą się w jednej linii, podczas gdy zgięte kończyny podpierają ciało i utrzymują je w wygodnym, stabilnym położeniu. Uwaga! W pozycji tej nie wolno układać nieprzytomnego, jeśli podejrzewamy uraz pleców lub kręgosłupa.
Wykonanie: Podsumowując, trzeba podkreślić, że mimo wszystkich trudności, na jakie napotyka się w trakcie szkolenia i w praktyce, bez wątpienia ułożenie oddychającej osoby nieprzytomnej w pozycji bezpiecznej może uratować jej życie. |
Źródło: http://www.ratownictwo.republika.pl/postepowanie/zabiegi.htm